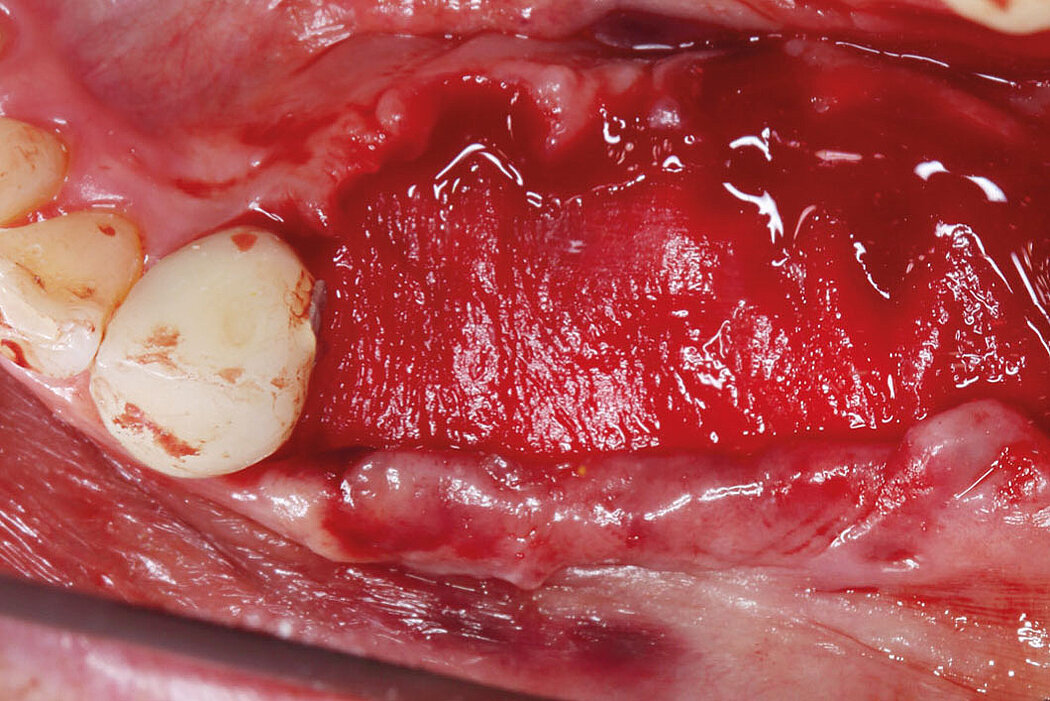
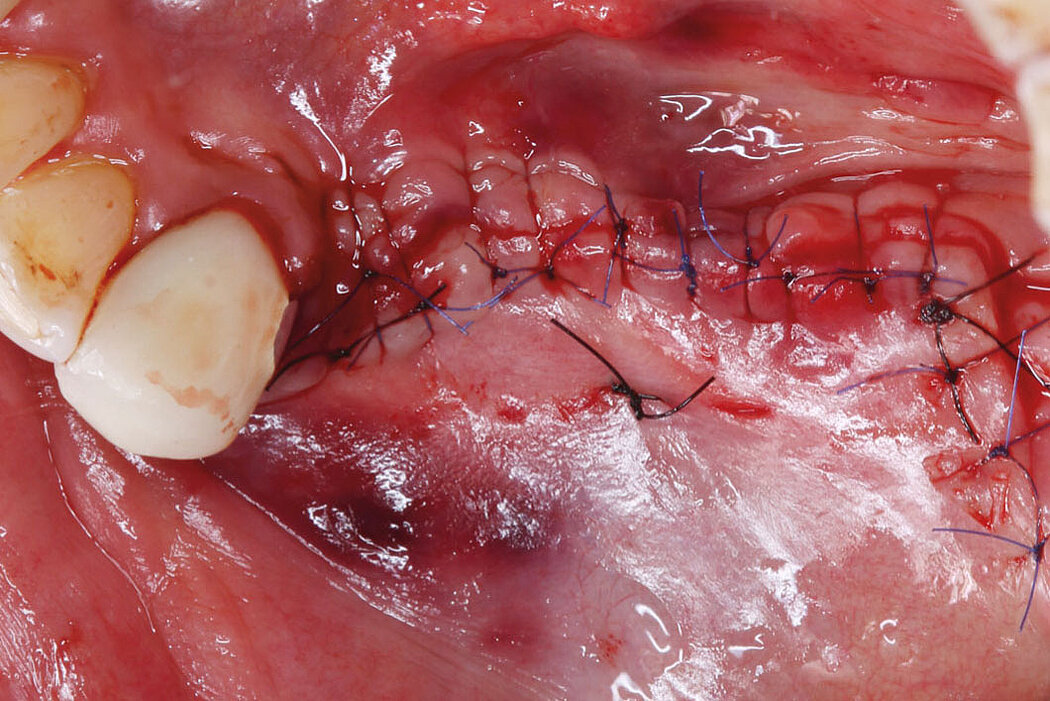
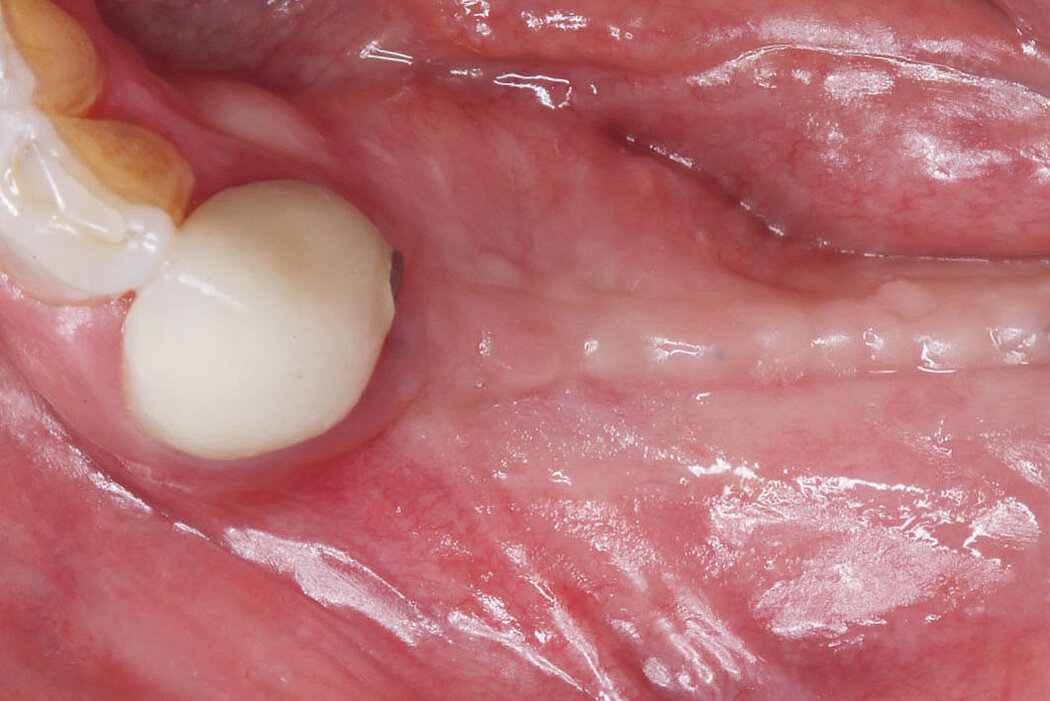
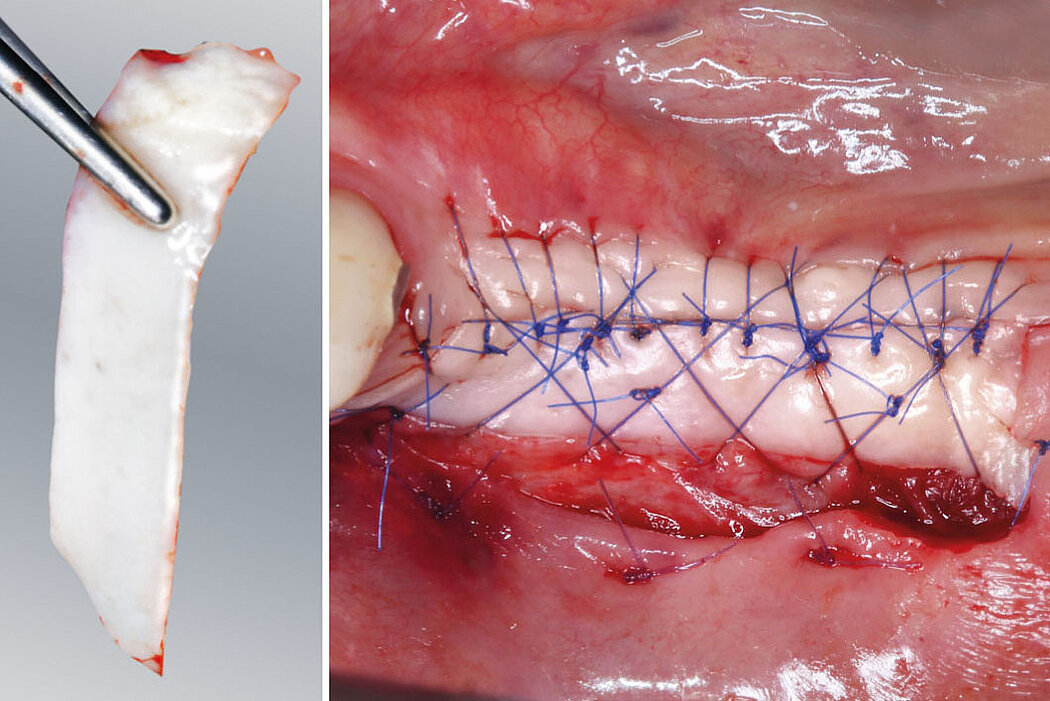
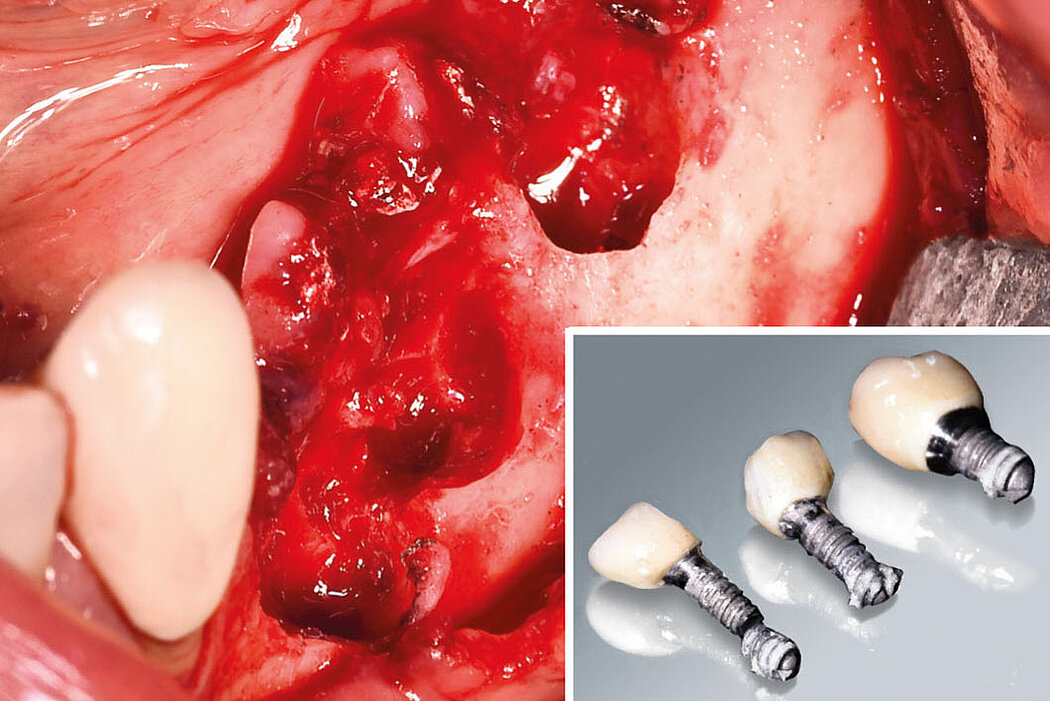
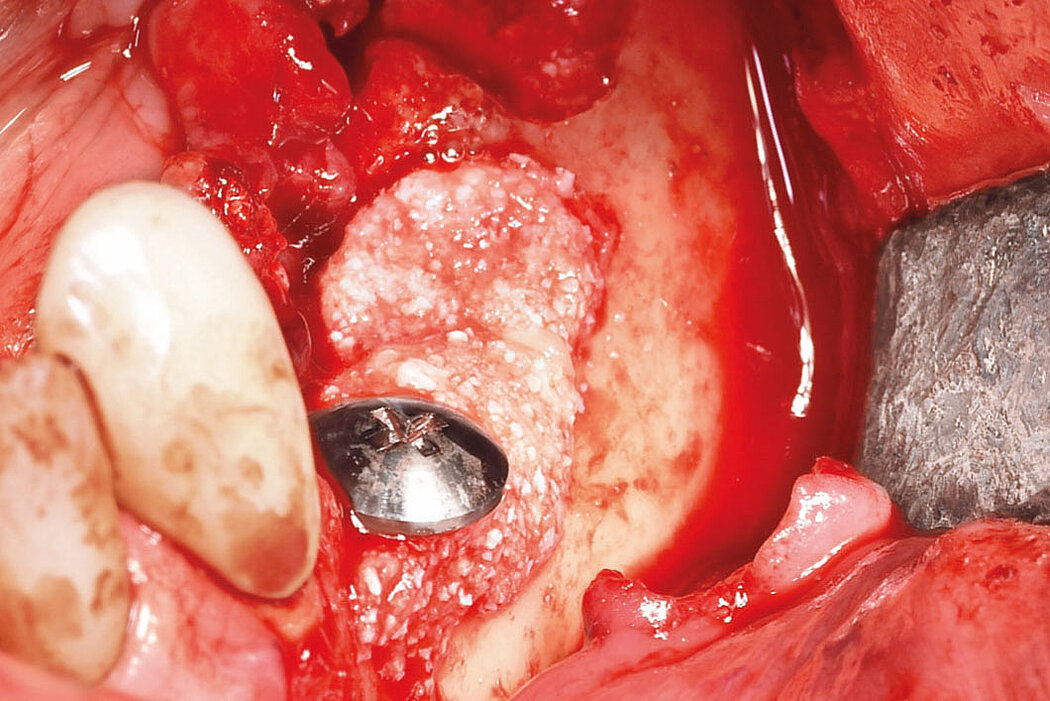
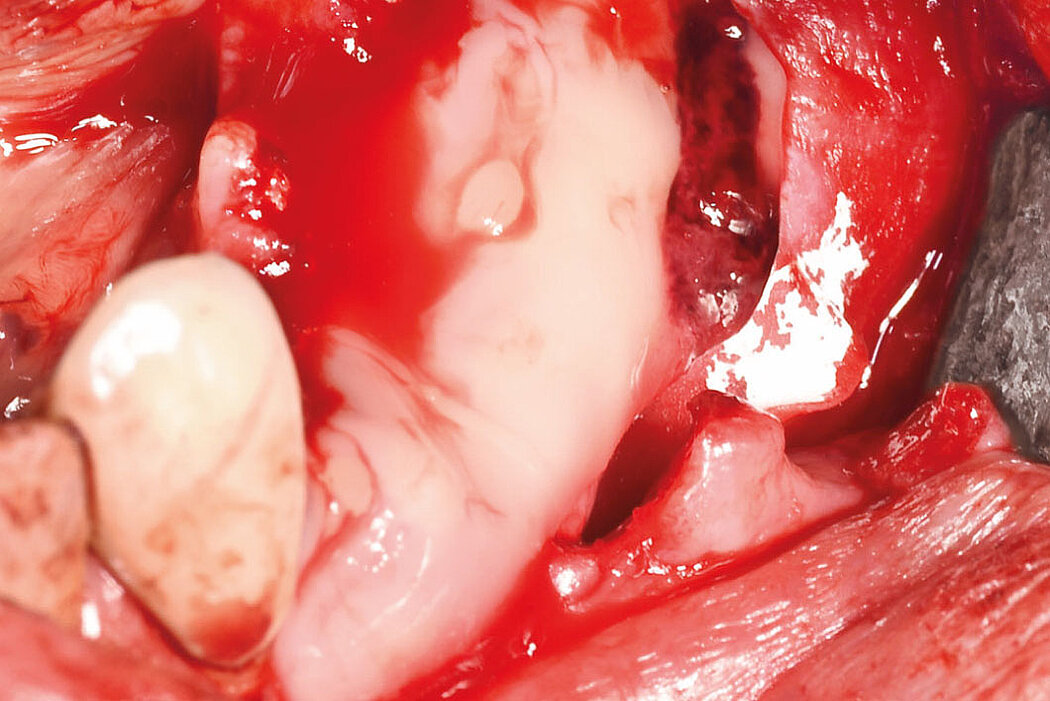
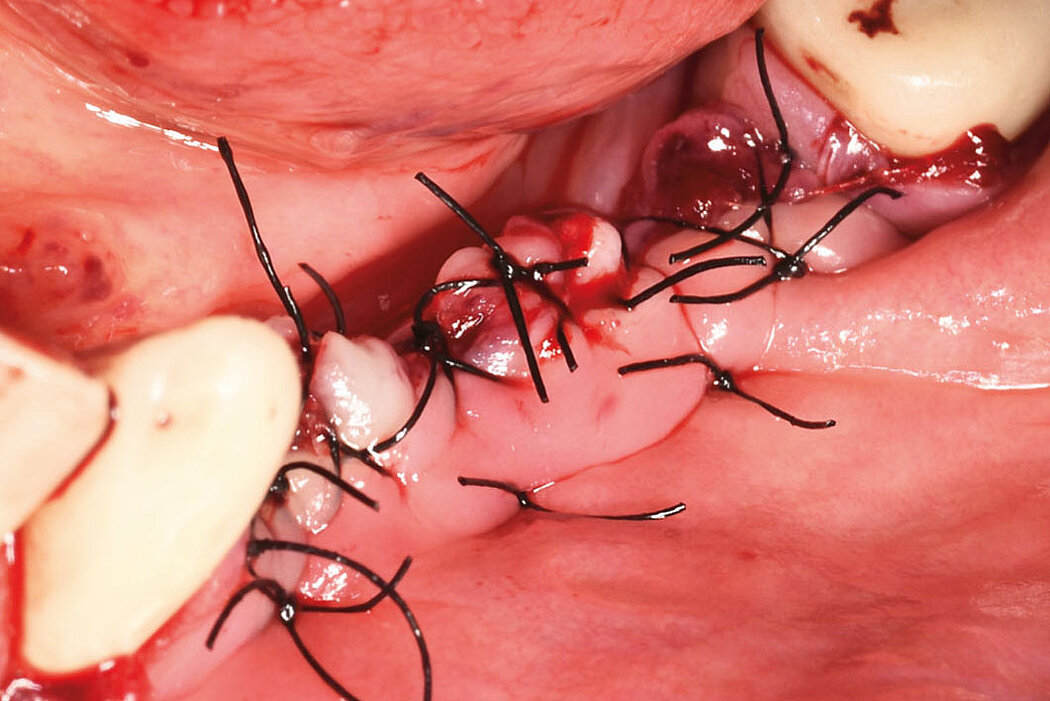
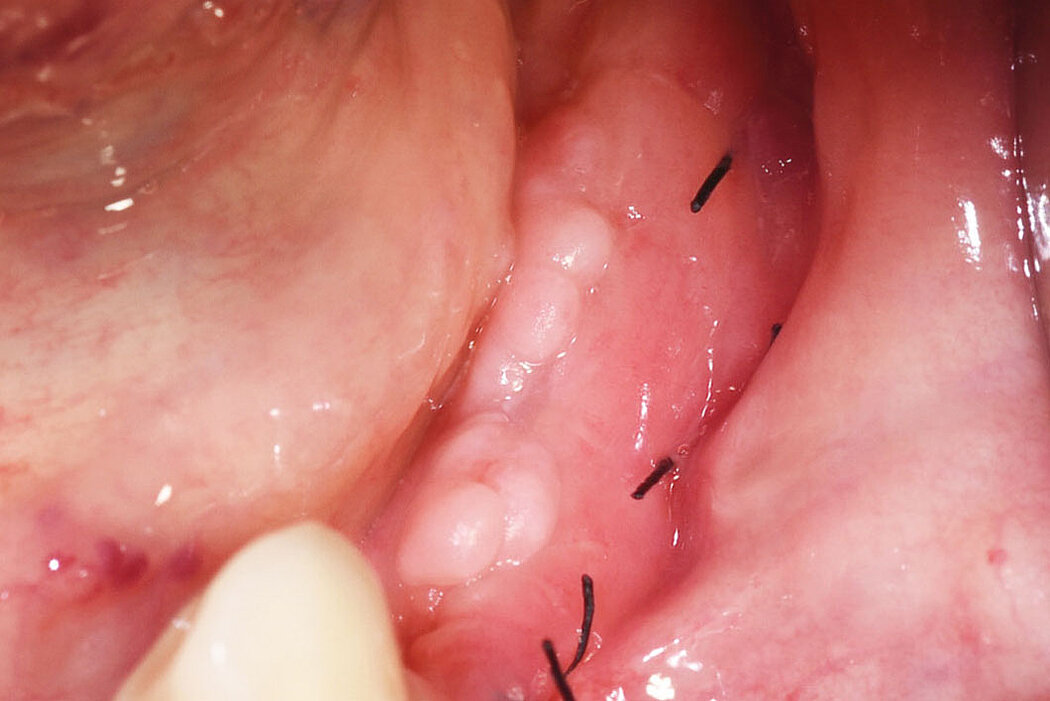
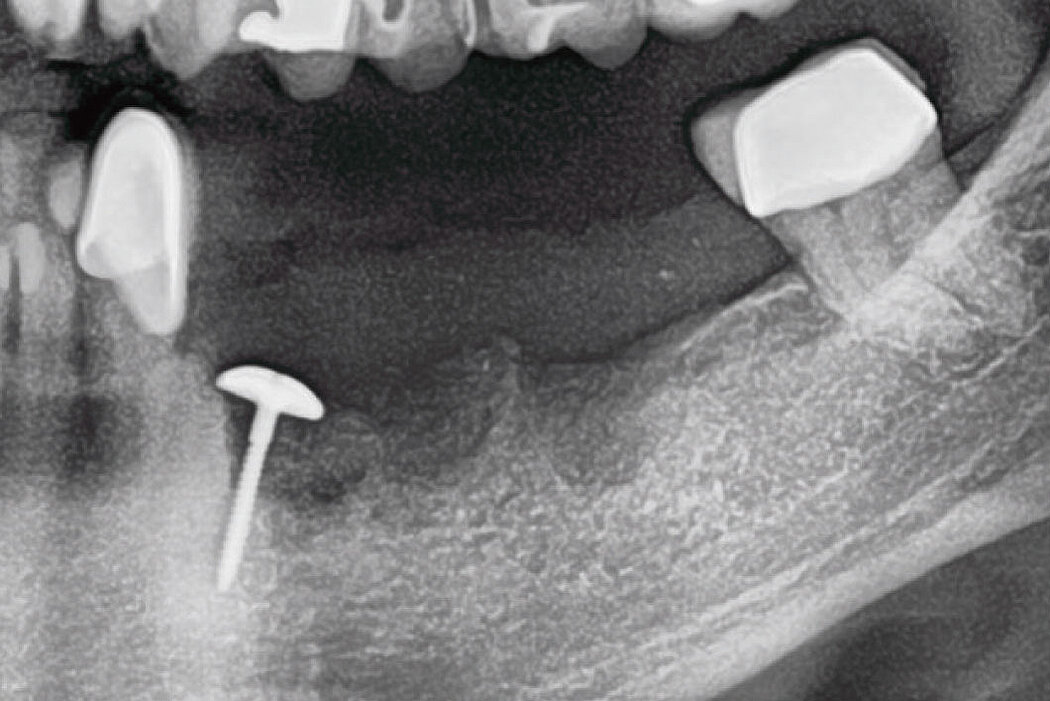
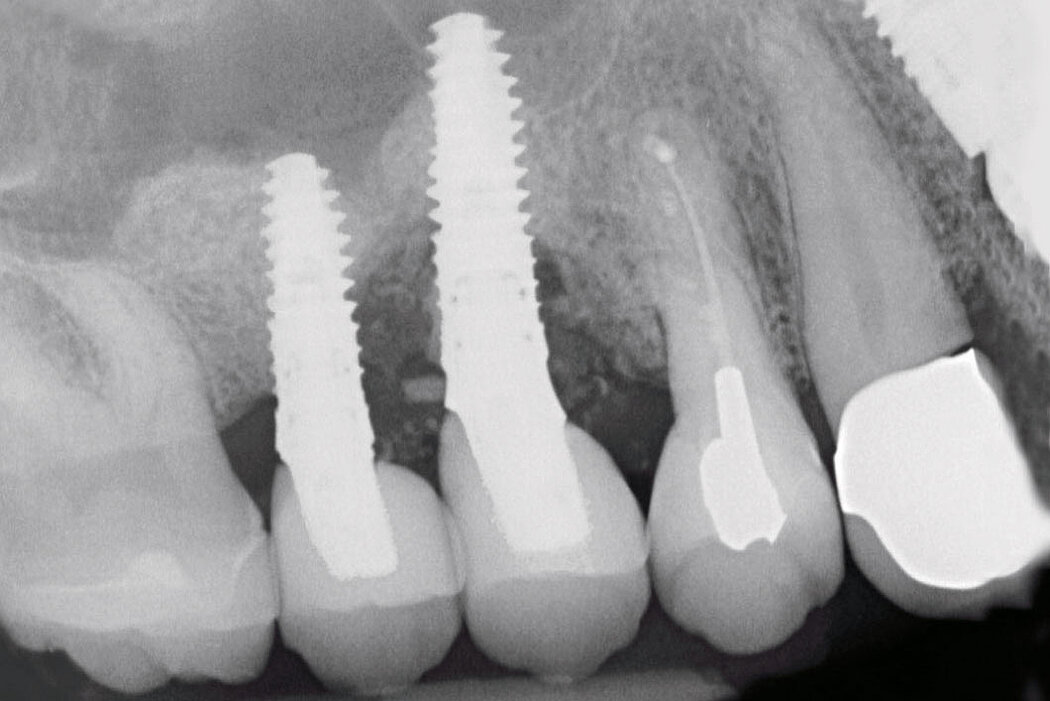
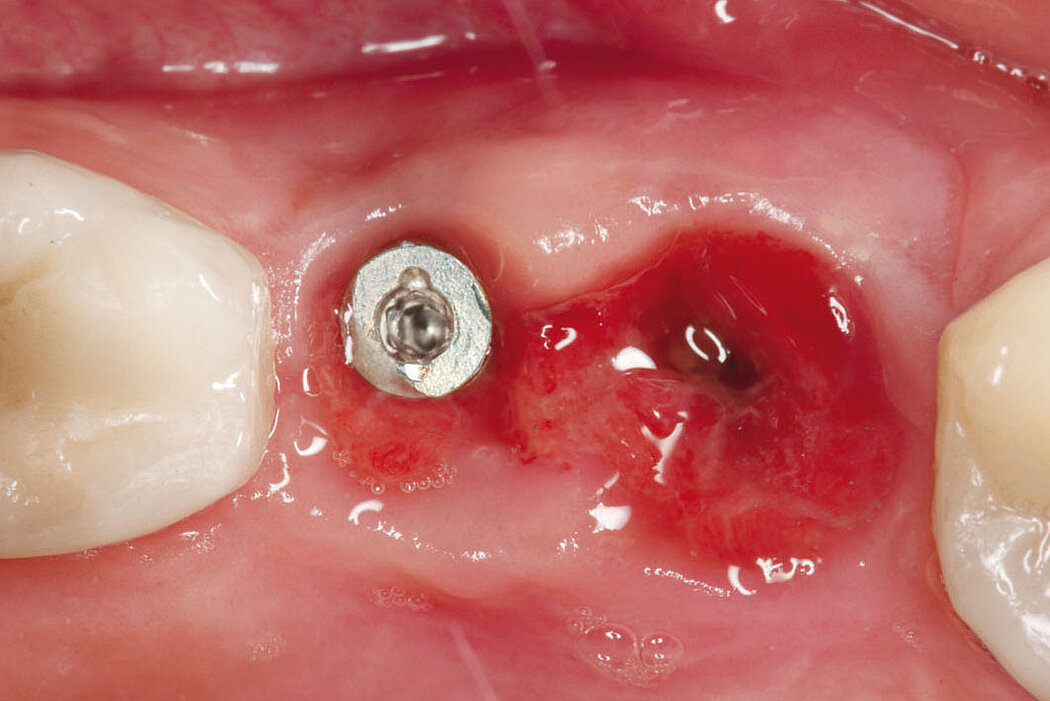
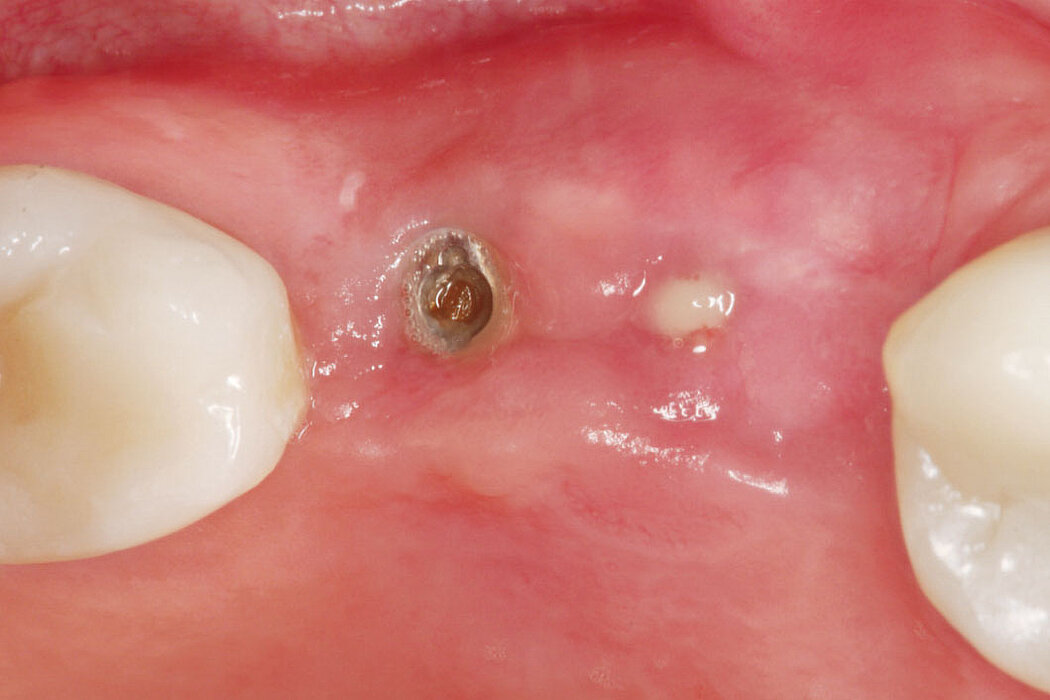
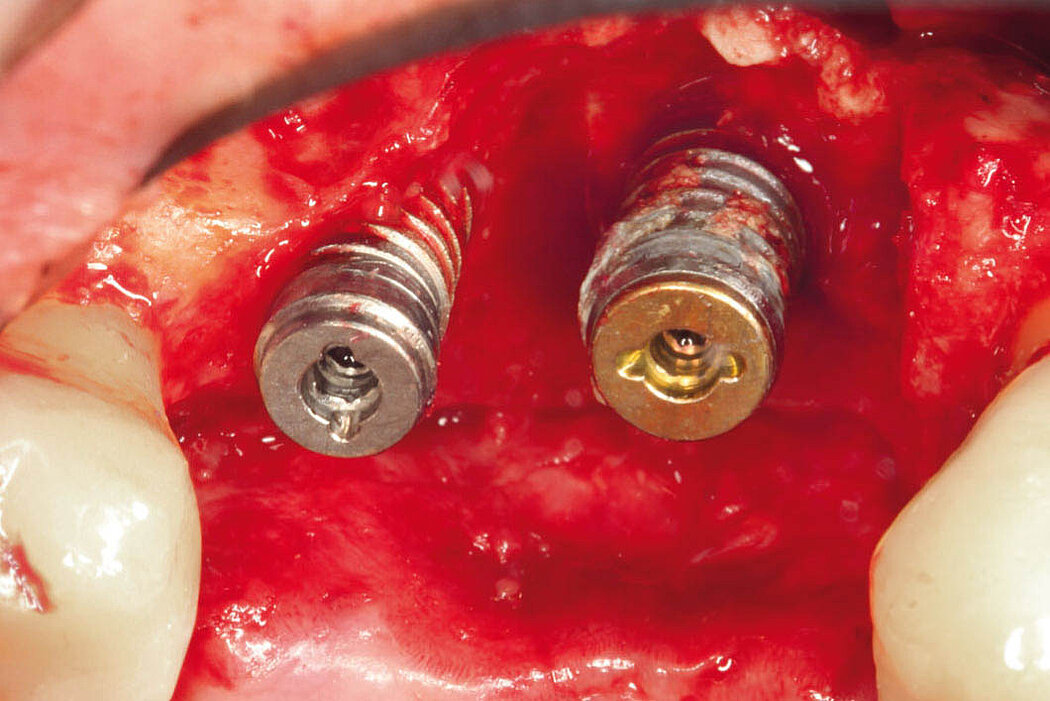
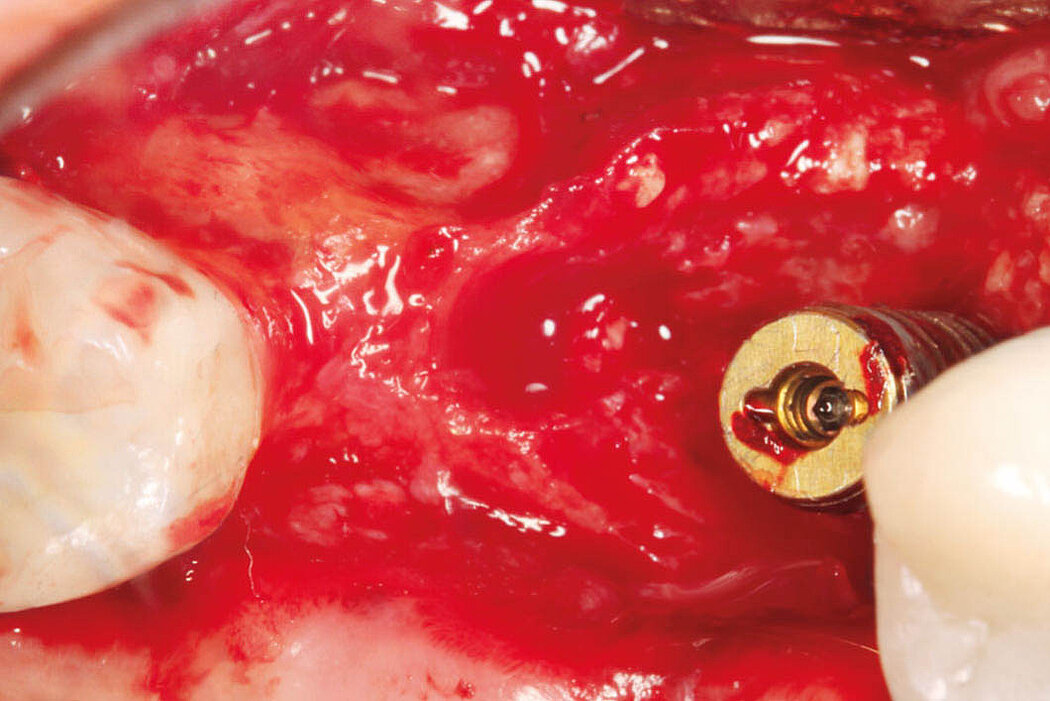
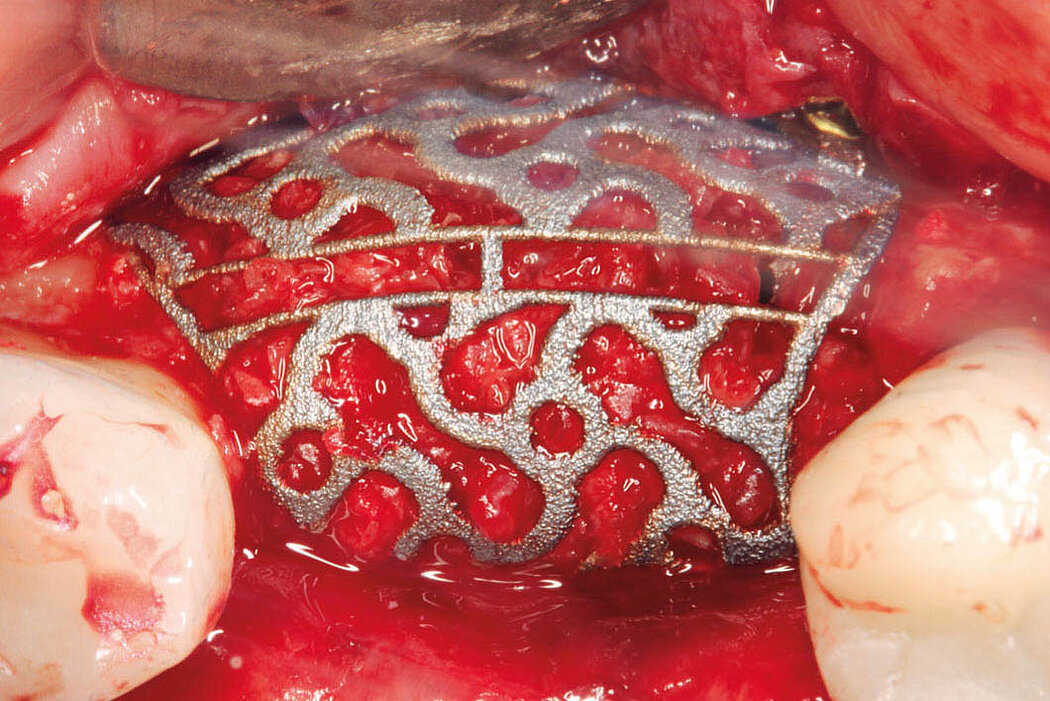
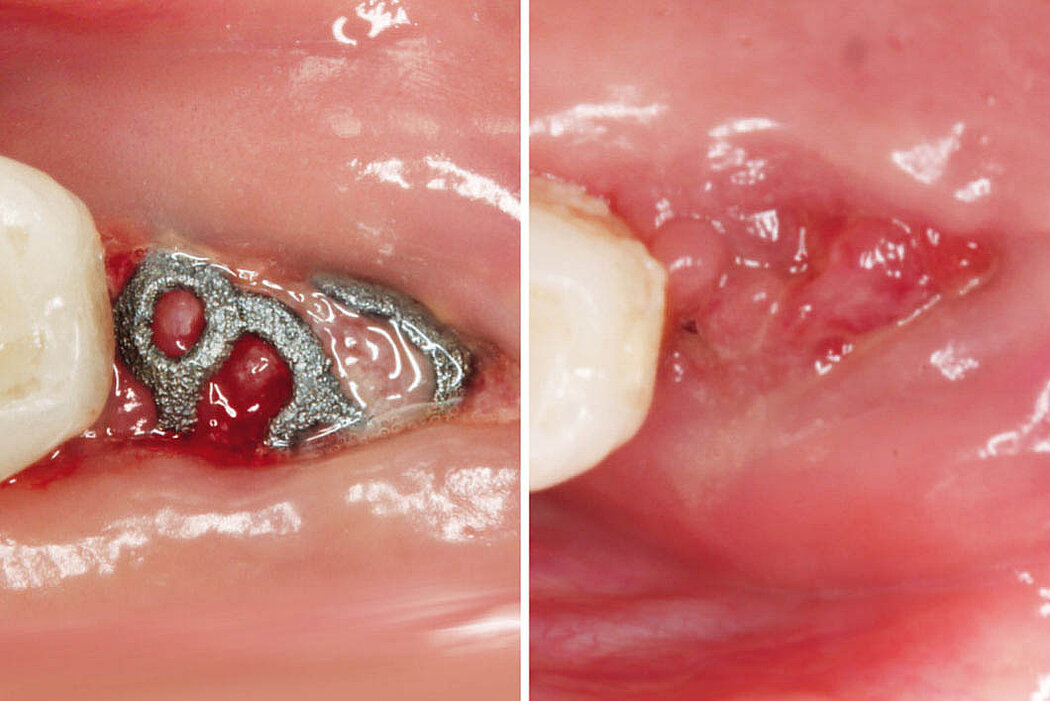
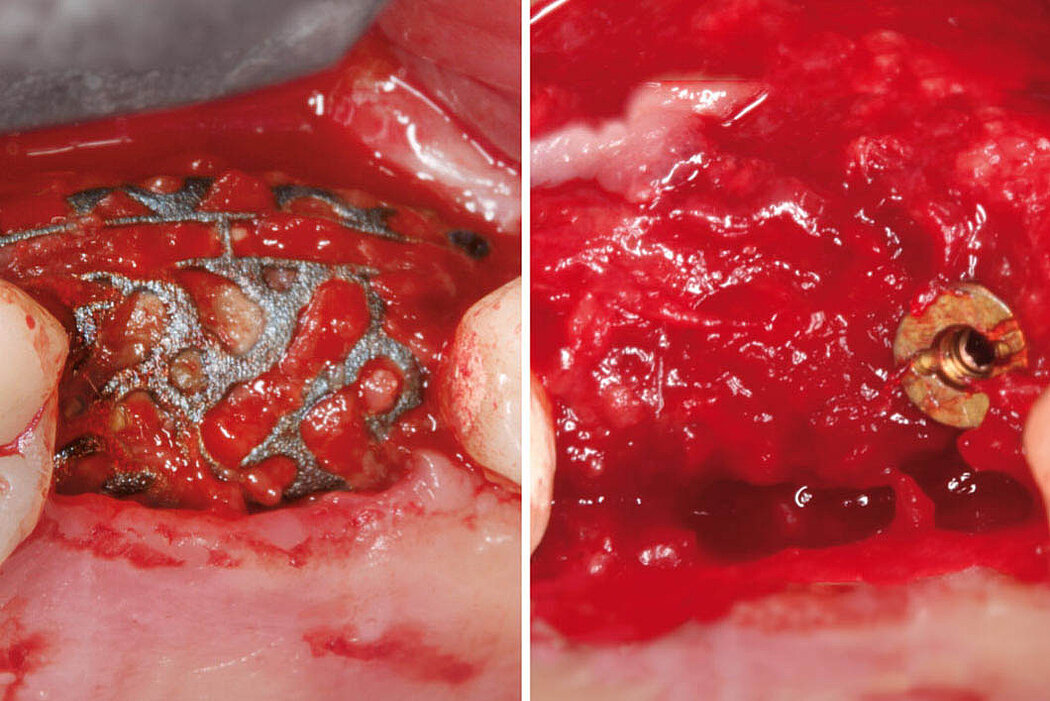
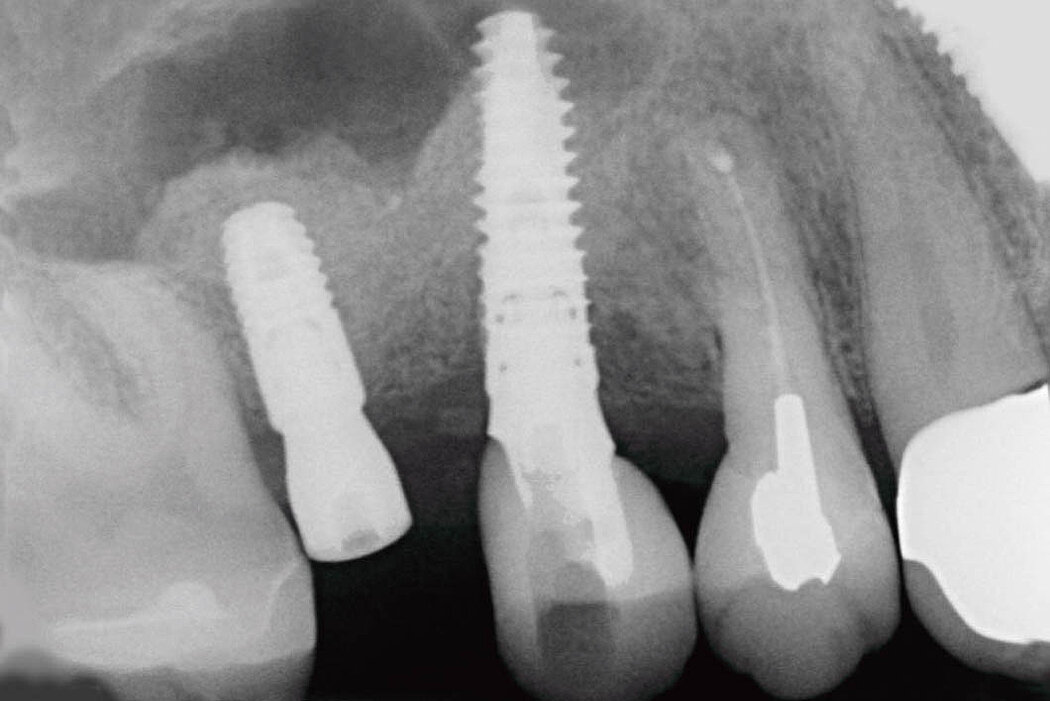
Explantation, Re-Implantation, Augmentation

Explantation– die Ultima Ratio der Periimplantitistherapie
Eine langfristig erfolgreiche Periimplantitistherapie mit einer Re-Osseointegration des Implantats gelingt nur, wenn zum einen der Biofilm vollständig von der Implantatoberfläche und das Granulationsgewebe entfernt werden konnten
(s. Teil 2 „Periimplantäre Erkrankungen und deren Therapie“) und zum anderen der dann vorhandene Knochendefekt auch regenerierbar ist. Sind diese Parameter nicht gegeben, sollte die Explantation und Re-Implantation mit den Patienten/
innen diskutiert werden.
Anhand welcher Parameter lässt sich das Regenerationspotenzial eines Defektes definieren?
Patientenspezifische Faktoren
Zum einen muss das individuelle Risikoprofil des Patienten berücksichtigt werden. Bei Rauchern, bei Menschen mit Diabetes oder bei Patienten/innen mit anderen allgemeinmedizinischen Erkrankungen oder Medikationen kann man oft davon ausgehen, dass das Potenzial des Organismus zur Geweberegeneration deutlich kompromittiert sein können.
Defektspezifische Faktoren
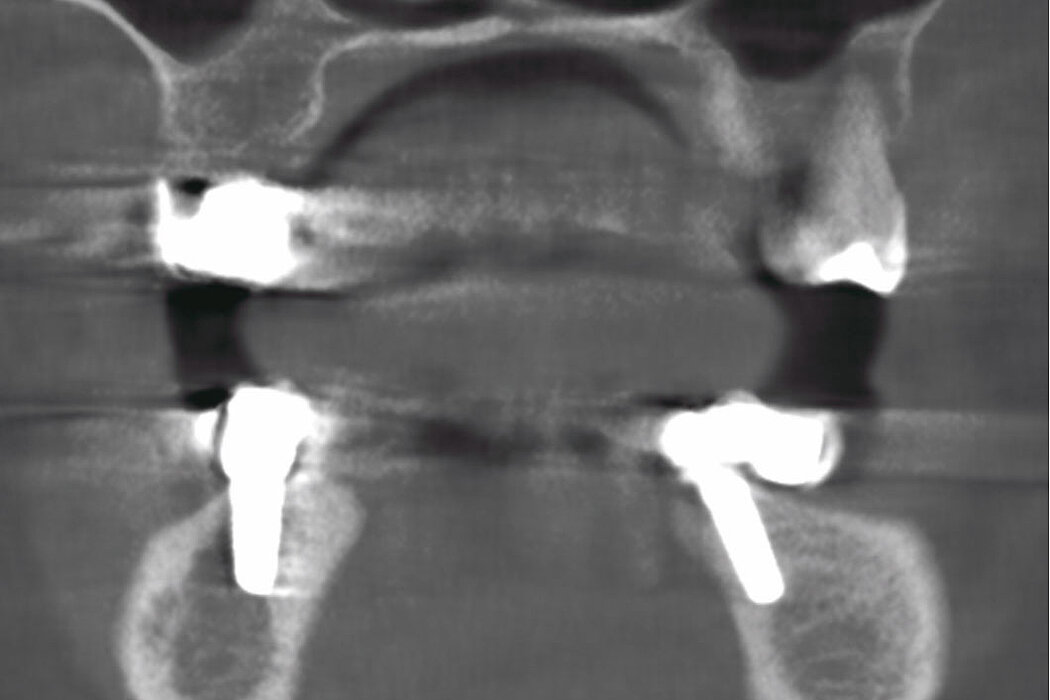
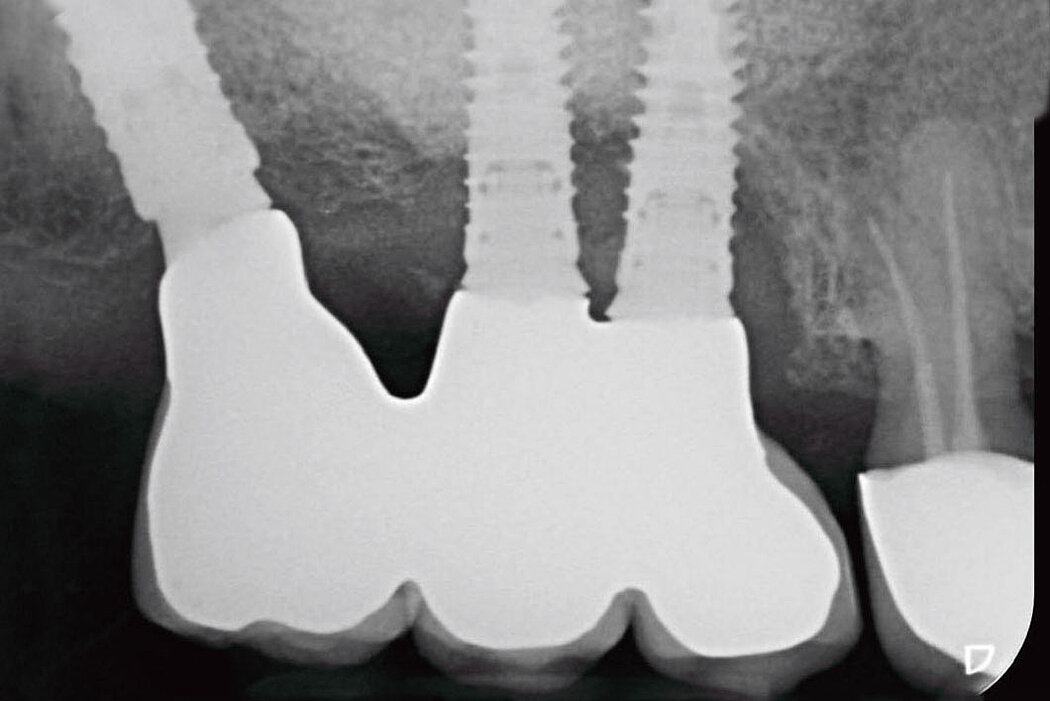
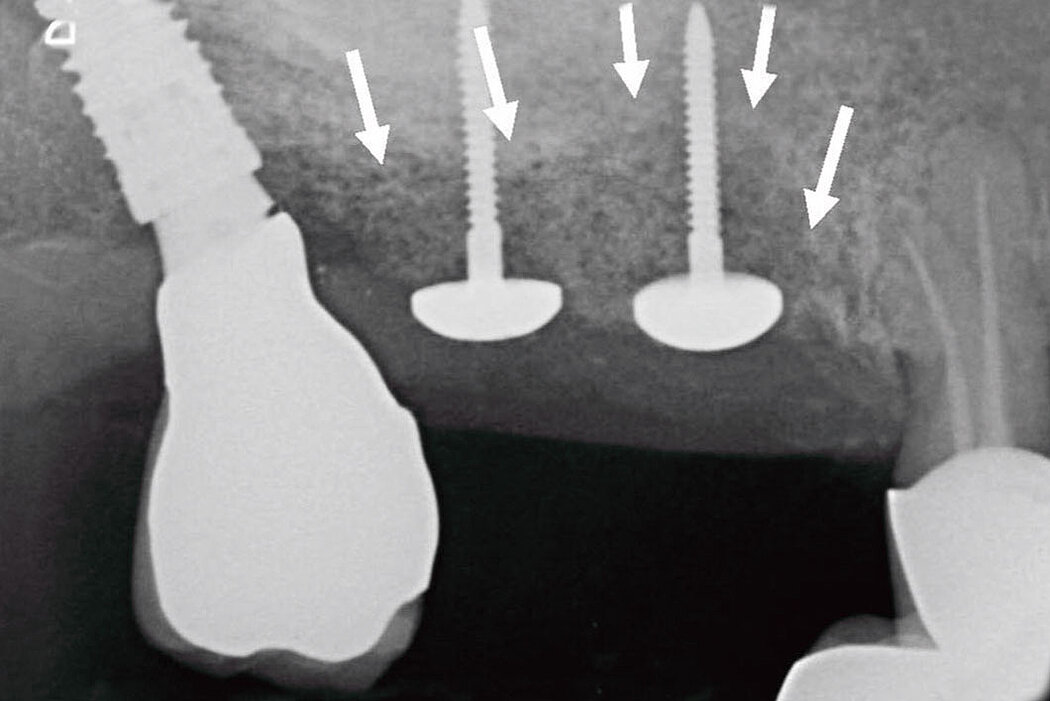
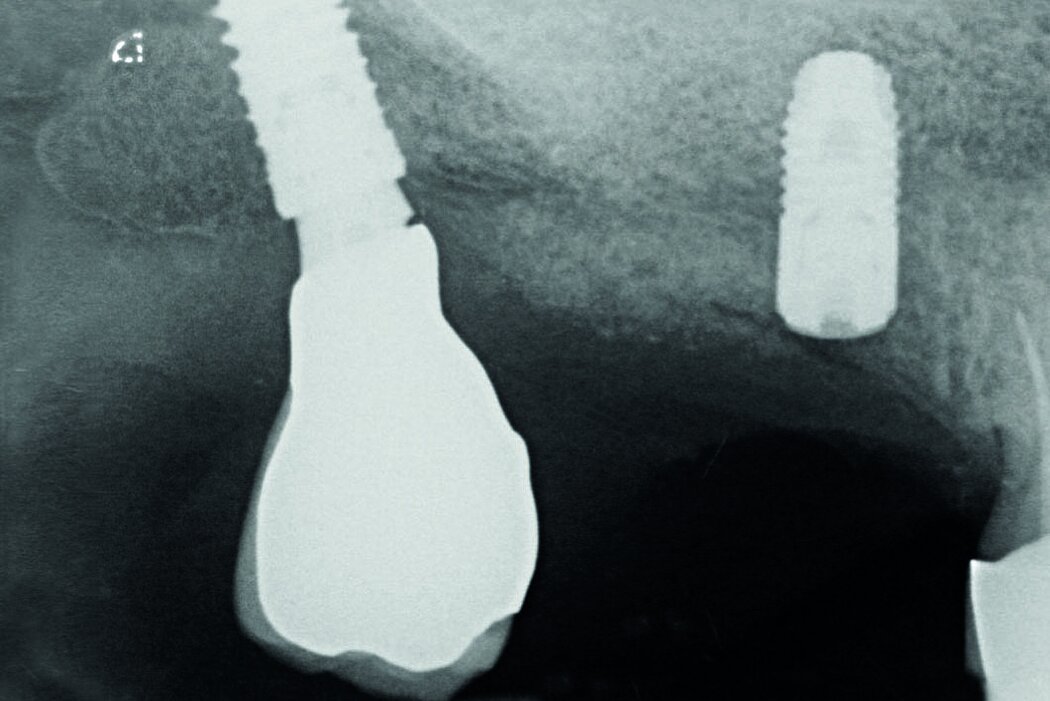
Zum anderen sollten Faktoren, beispielsweise die Fehlpositionierung des Implantats geprüft werden, die verantwortlich für ein progredientes, entzündliches Geschehen am Implantat und Knochen sein können. So kann das Implantat bspw. zu dick gewählt sein, zu weit bukkal, vestibulär, lingual oder oral stehen, eine falsche Achsrichtung aufweisen, zu tief gesetzt oder auch zu nah am Nachbarzahn oder -implantat inseriert sein.
Auch die Betrachtung und Bewertung (Klassifikation) der Defektgeometrie in Bezug auf das Regenerationspotenzial ist ein weiterer entscheidender Faktor für den Erfolg der Therapie.
Was gilt es hier zu beachten?
Der Behandler muss wissen, dass mit ansteigender Defektkomplexität eine vorher-
sagbare Geweberegeneration immer schwieriger zu verwirklichen ist und die Ex-
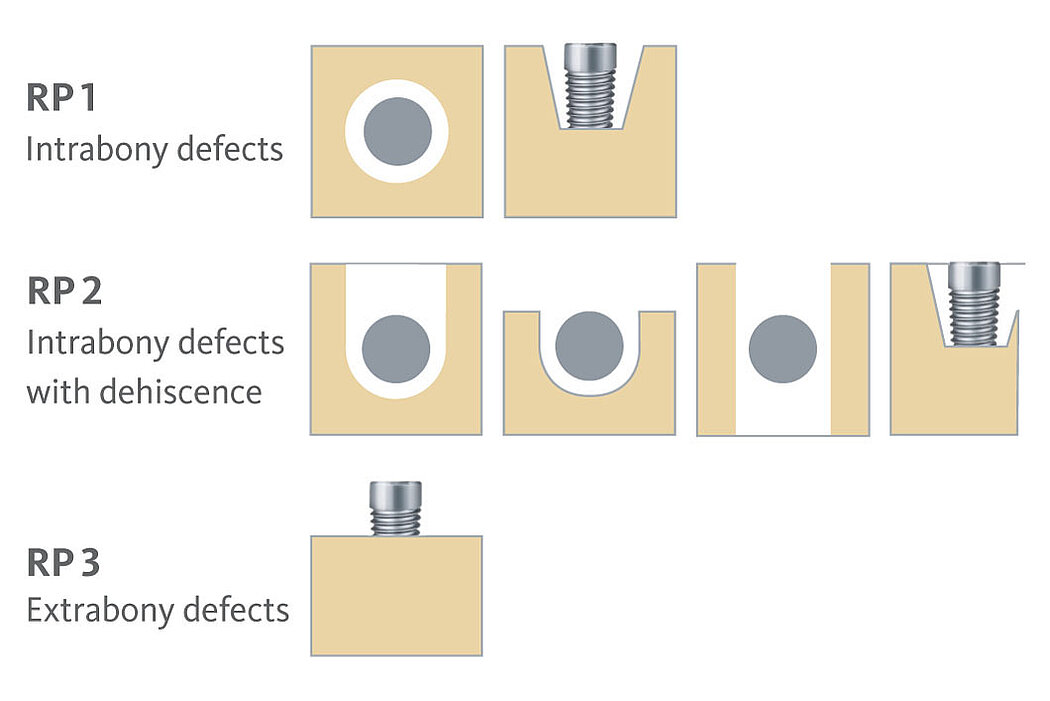
plantation dann als Therapie der Wahl zu sehen ist. Um das Regenerationspotenzial besser einschätzen zu können, helfen zum einen die Defektklassifikationen (Abb.1) als auch das folgend abgebildete Ampelsystem (Abb.2).
- Gomes GH et al. A systematic review and meta-analysis of the survival rate of implants placed in previously failed sites. Braz Oral Res. JHIP; KJ:eJO. (systematic review and meta-analysis)
- Grossman Y, Levin L. Success and survival of single dental implants placed in sites of previously failed implants. J Periodontol JHHO; OP(Q):INOH–INOL. (clinicial study)
- Oh SL et al. Survival of dental implants at sites after implant failure: A systematic review. J Prosthet Dent. JHJH Jan;IJK(I):ML–NH. (systematic review)
- Jemt T, Häger P. Early complete failures of fixed implant-supported prostheses in the edentulous maxilla: a K-year analysis of IO consecutive cluster failure patients. Clin Implant Dent Relat Res JHHN;P(J):OO–PN. (systematic review)
- Zhou W et al. Feasibility of Dental Implant Replacement in Failed Sites: A Systematic Review. Int J Oral Maxillofac Implants. JHIN May–Jun; KI(K):MKM–LM. (systematic review)
- Kim YK et al. Prognosis of the implants replaced after removal of failed dental implants. Oral Surg Oral Med Oral Pathol Oral Radiol Endod JHIH; IIH(K):JPI–JPN. (clinical study)
- Mardinger O et al. A retrospective analysis of replacing dental implants in previously failed sites. Oral Surg Oral Med Oral Pathol Oral Radiol JHIJ; IIL(K):JQH–JQK. (retrospective analysis)
- Kang DW et al. Repeated failure of implants at the same site: a retrospective clinical study. Maxillofac Plast Reconstr Surg. JHIQ;LI(I):JO. (clinical study)
- Maiorana C et al. Reduction of autogenous bone graft resorption by means of bio-oss coverage: a prospective study. Int J Periodontics Restorative Dent. JHHM;JM(I) :IQ–JM. (clinical study)
- Neto J. The positive effect of tenting screws for primary horizontal guided bone regeneration: A retrospective study based on cone-beam computed tomography data. Clin Oral Impl Res. JHJH;HH:I–IH.(clinical study)
- Stumpf et al. Die Umbrella-Technik zur Augmentation atrophierter Kieferkämme. Implantologie JHJH;JP(L):LHK–LIK. (clinical case series)
- Schlee M et al. Treatment of Peri-implantitis-Electrolytic Cleaning Versus Mechanical and Electrolytic Cleaning – A Randomized Controlled Clinical Trial-Six-Month Results. J Clin Med. JHIQ Nov O;P(II):IQHQ. (in vitro)
Das Ampelsystem zeigt Ihnen übersichtlich das Regenerationspotenzial der verschiedenen Defektklassen (Abb. 2). So kann man für Defekte der Kategorie RP1 und RP2 (stützend) noch „grünes Licht“ für deren mögliche Regeneration, z. B. mittels GBR geben. Bei Defekten der Klasse RP2 (bedingt stützend) ändert sich das Risikoprofil in „Gelb“. Allerdings mit dem Hinweis, dass diese Defekte nicht „noch gut“ behandelbar, sondern „schon deutlich bedenklich“ bis hin zu „nicht vorhersagbar“ einzuschätzen sind. Komplexere periimplantäre Läsionen der Gruppe RP2 (nicht stützend) oder gar kombinierte RP2/RP3-Defekte sowie raumgreifende RP3-Situationen sind regenerativ so gut wie gar nicht behandelbar. Hier ist der Implantaterhalt nicht mehr angezeigt und die Therapie der Wahl wäre die Entfernung des Implantats (Explantation).
Zeigt das Ampelsystem nach gründlicher Beurteilung des Regenerationspotenzials „grünes Licht“ für den Implantaterhalt, lassen sich die einzelnen Therapieschritte anhand des Entscheidungsbaums ableiten (Abb. 3).
Explantation – Wie geht es weiter?
Bereits mit der Diagnose „nicht erhaltungsfähig“ stellt sich die Frage,wie erfolgversprechend und mit welchen augmentativen Maßnahmen eine Re-Implantation durchgeführt werden kann. Neben den Überlebensraten der Erstimplantate schwanken in der Literatur auch die durchschnittlichen
Überlebens- und Erfolgsraten der danach wieder gesetzten Implantate, also der Implantate der „Zweit- oder Drittimplantation“. Vergleicht man unterschiedliche Studien, Review-Artikel und Fallserien der letzten 15 Jahre, schwanken die Überlebensraten für „Zweitimplantationen“ zwischen 93 % und 71 % und bei „Drittimplantationen“ zwischen 85 % und 50 % 1–8. Diese beachtliche Varianz resultiert aus den verschiedenen Beobachtungszeiträumen der Einzelstudien dieser Reviews, in denen sich die Implantatsysteme und deren Eigenschaften historisch stark voneinander unterscheiden. Auch die (fach-) zahnärztliche oder kieferchirurgische Ausrichtung der Zentren und deren Patientenklientel spielt hier eine Rolle.
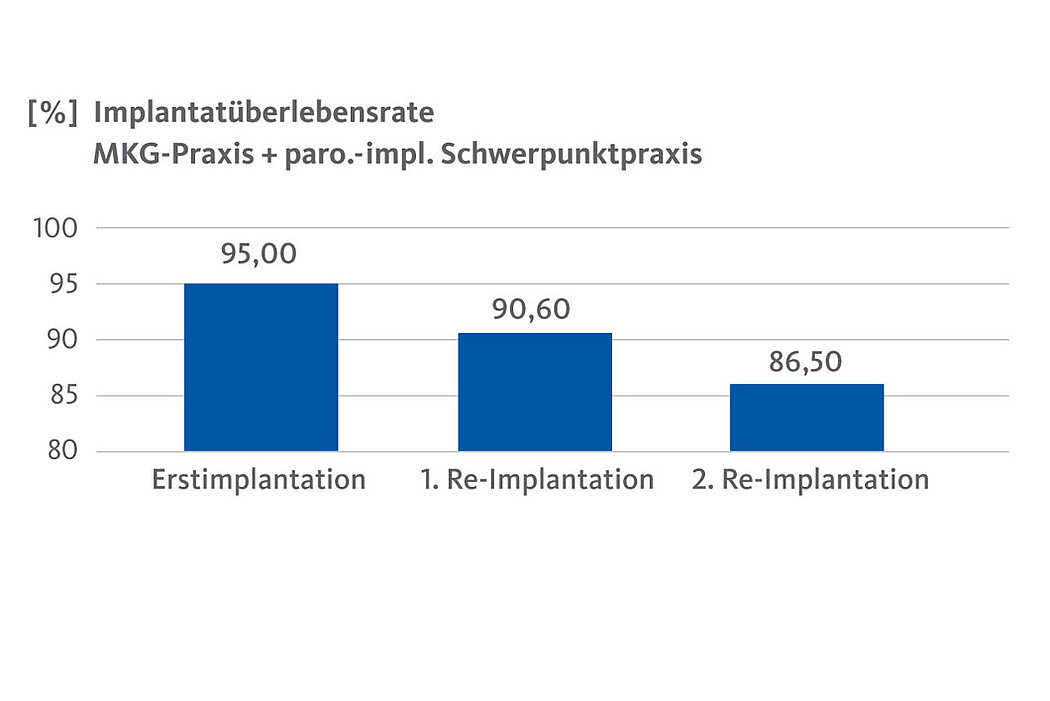
Im Rahmen einer unabhängigen Feldstudie* haben unter anderem ein MKG-chirurgisches Zentrum sowie eine parodontologisch-implantologisch tätige Zahnarztpraxis im Zeitraum von über 10 Jahren Daten zu dieser Thematik gesammelt. Durch die beiden Zentren wurden im Zeitraum dieser Feldstudie insgesamt über 28 000 Implantate gesetzt, deren Behandlung und die Folgezeit nach Implantation nachverfolgt und schließlich dokumentiert (MKG-Praxis über 23 000 Implantate; paro.-impl. Schwerpunktpraxis mehr als 5 500 Implantate). Die Beobachtungen bestätigen eine deutlich niedrigere Implantatüberlebensrate bei der Zweitimplantation (90,6 %) sowie bei der erforderlichen Drittimplantation (86,5 %), jedoch noch in einem äußerst erfolgversprechenden Rahmen (Abb. 4).
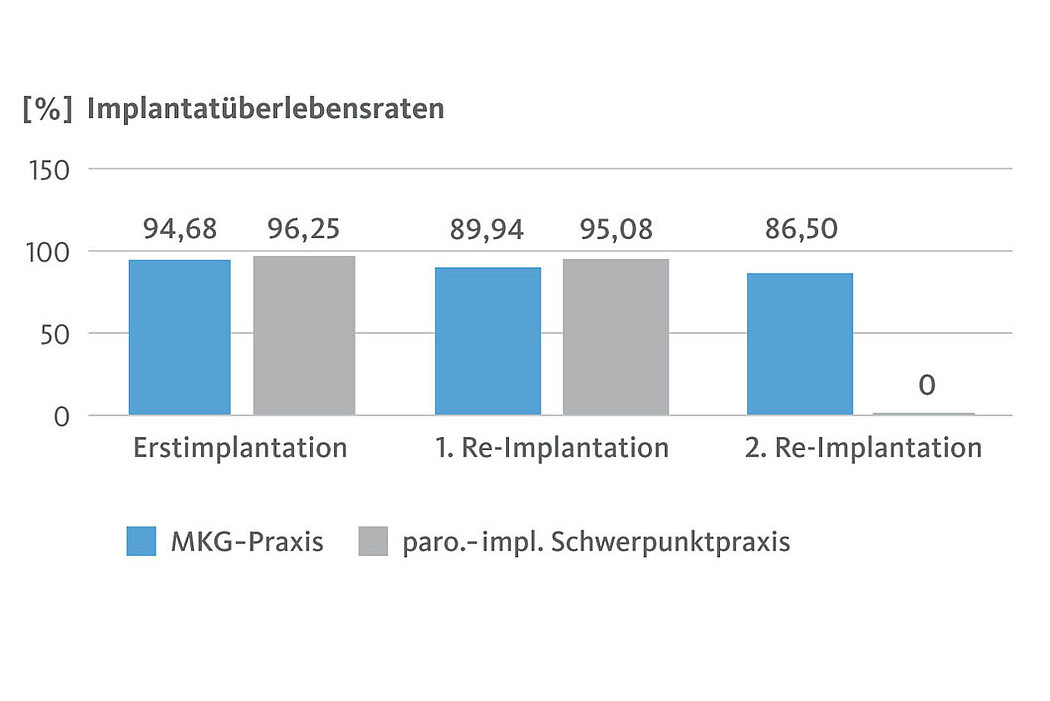
Da in der MKG-Praxis auch multimorbide, bisphosphonattherapierte und Tumorpatienten behandelt werden, liegen hier die Überlebensraten bei der Erst- und Zweitimplantation leicht unter denen der PA-/ Impl.-Schwerpunktpraxis, jedoch immer noch auf vergleichbarem Niveau (Abb. 5).
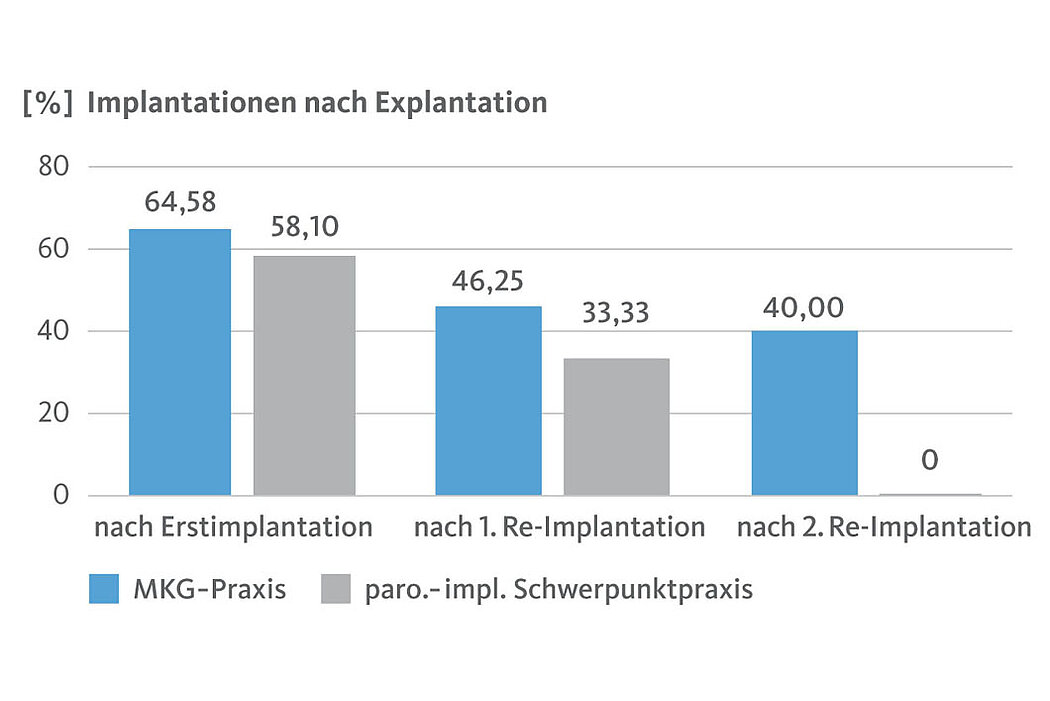
Die nach wie vor bei Patienten/innen sehr guten Erfahrungen mit implantatprothetischer Versorgungen sorgen dafür, dass sich viele nach einer Explantation durchaus erneut implantologisch behandeln lassen möchten. So wurden nach entsprechender Notwendigkeit in der MKG-Praxis 64 % der Erstimplantationen, 46 % der Zweitimplantationen und immerhin noch 40 % der Drittimplantationen erfolgsversprechend durch ein neu gesetztes Implantat therapiert (Abb.6).
- Gomes GH et al. A systematic review and meta-analysis of the survival rate of implants placed in previously failed sites. Braz Oral Res. JHIP; KJ:eJO. (systematic review and meta-analysis)
- Grossman Y, Levin L. Success and survival of single dental implants placed in sites of previously failed implants. J Periodontol JHHO; OP(Q):INOH–INOL. (clinicial study)
- Oh SL et al. Survival of dental implants at sites after implant failure: A systematic review. J Prosthet Dent. JHJH Jan;IJK(I):ML–NH. (systematic review)
- Jemt T, Häger P. Early complete failures of fixed implant-supported prostheses in the edentulous maxilla: a K-year analysis of IO consecutive cluster failure patients. Clin Implant Dent Relat Res JHHN;P(J):OO–PN. (systematic review)
- Zhou W et al. Feasibility of Dental Implant Replacement in Failed Sites: A Systematic Review. Int J Oral Maxillofac Implants. JHIN May–Jun; KI(K):MKM–LM. (systematic review)
- Kim YK et al. Prognosis of the implants replaced after removal of failed dental implants. Oral Surg Oral Med Oral Pathol Oral Radiol Endod JHIH; IIH(K):JPI–JPN. (clinical study)
- Mardinger O et al. A retrospective analysis of replacing dental implants in previously failed sites. Oral Surg Oral Med Oral Pathol Oral Radiol JHIJ; IIL(K):JQH–JQK. (retrospective analysis)
- Kang DW et al. Repeated failure of implants at the same site: a retrospective clinical study. Maxillofac Plast Reconstr Surg. JHIQ;LI(I):JO. (clinical study)
- Maiorana C et al. Reduction of autogenous bone graft resorption by means of bio-oss coverage: a prospective study. Int J Periodontics Restorative Dent. JHHM;JM(I) :IQ–JM. (clinical study)
- Neto J. The positive effect of tenting screws for primary horizontal guided bone regeneration: A retrospective study based on cone-beam computed tomography data. Clin Oral Impl Res. JHJH;HH:I–IH.(clinical study)
- Stumpf et al. Die Umbrella-Technik zur Augmentation atrophierter Kieferkämme. Implantologie JHJH;JP(L):LHK–LIK. (clinical case series)
- Schlee M et al. Treatment of Peri-implantitis-Electrolytic Cleaning Versus Mechanical and Electrolytic Cleaning – A Randomized Controlled Clinical Trial-Six-Month Results. J Clin Med. JHIQ Nov O;P(II):IQHQ. (in vitro)
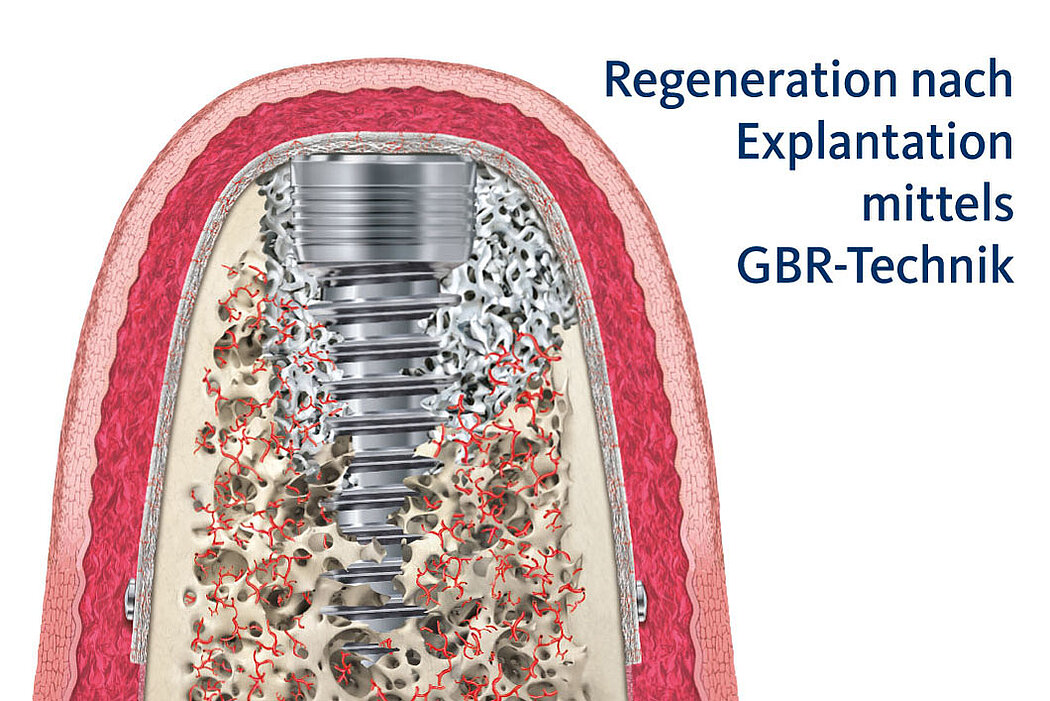
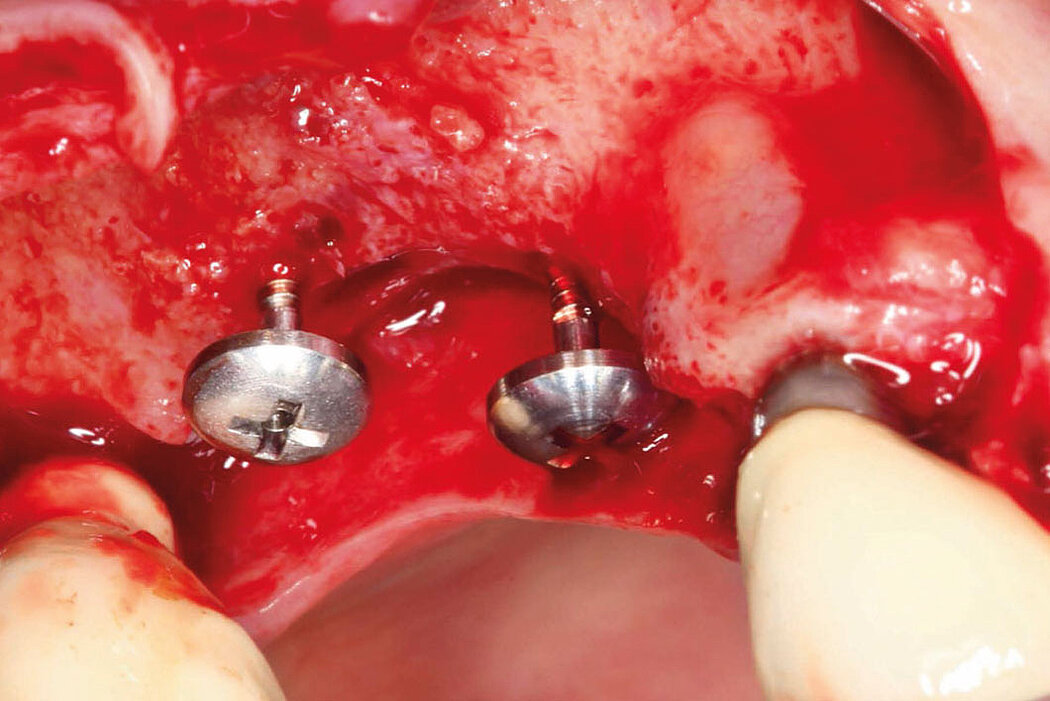
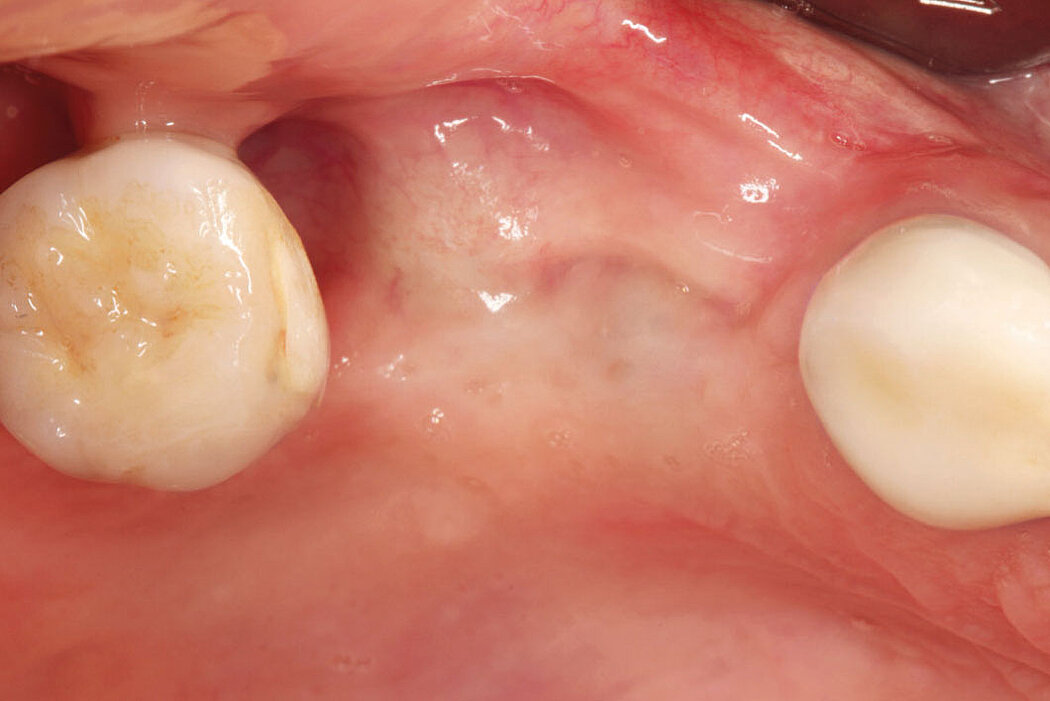
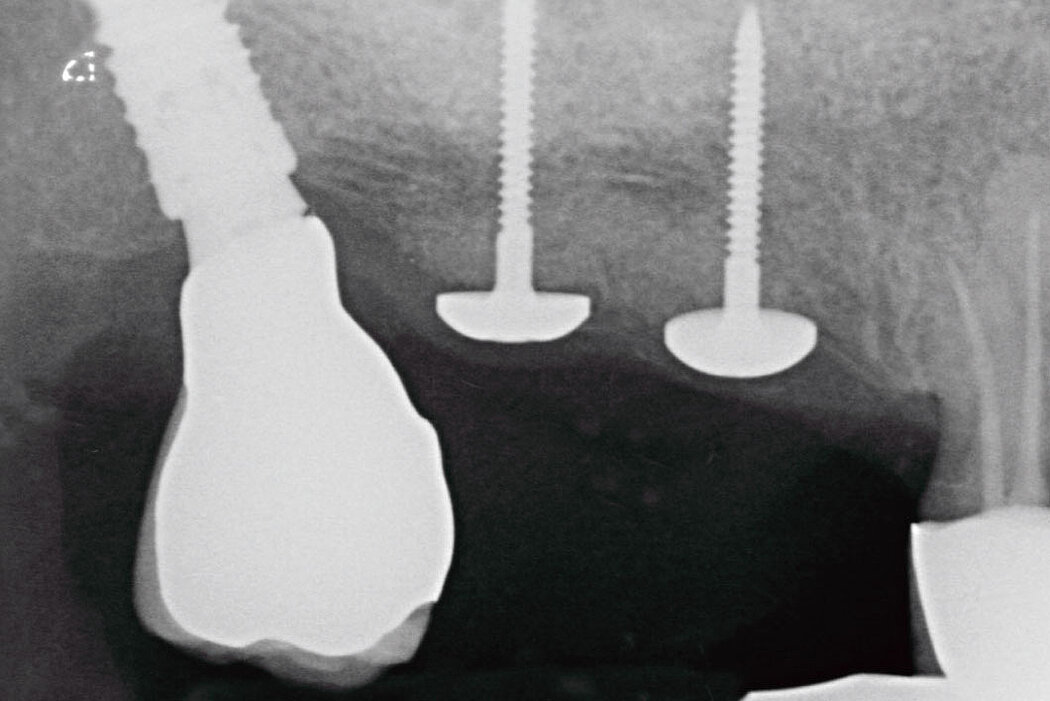
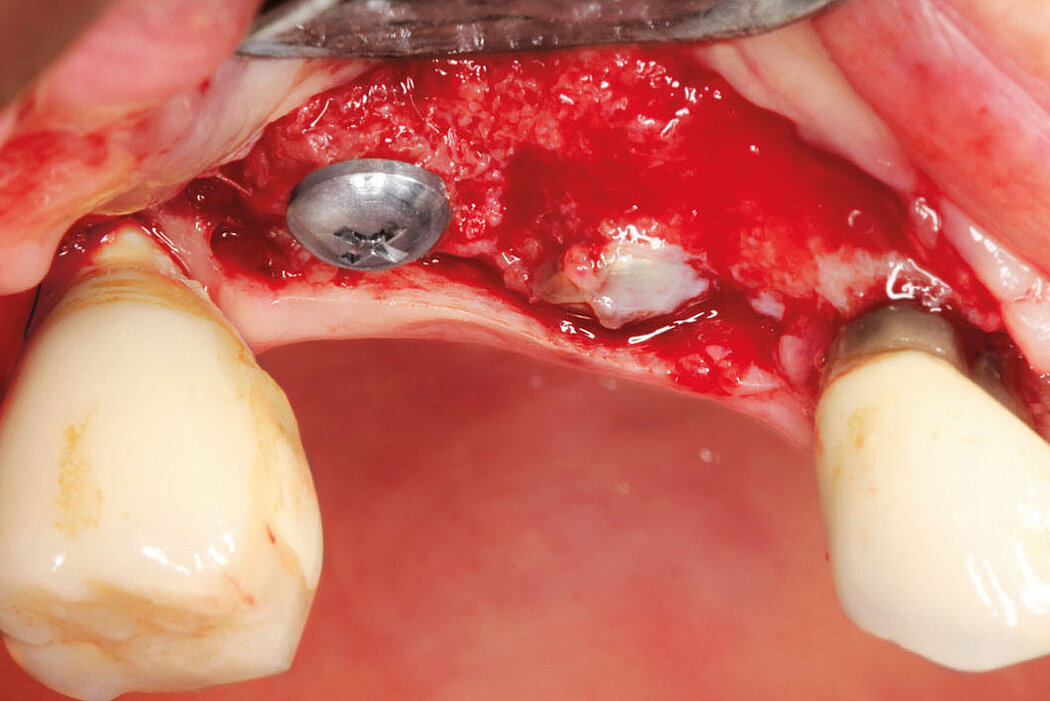
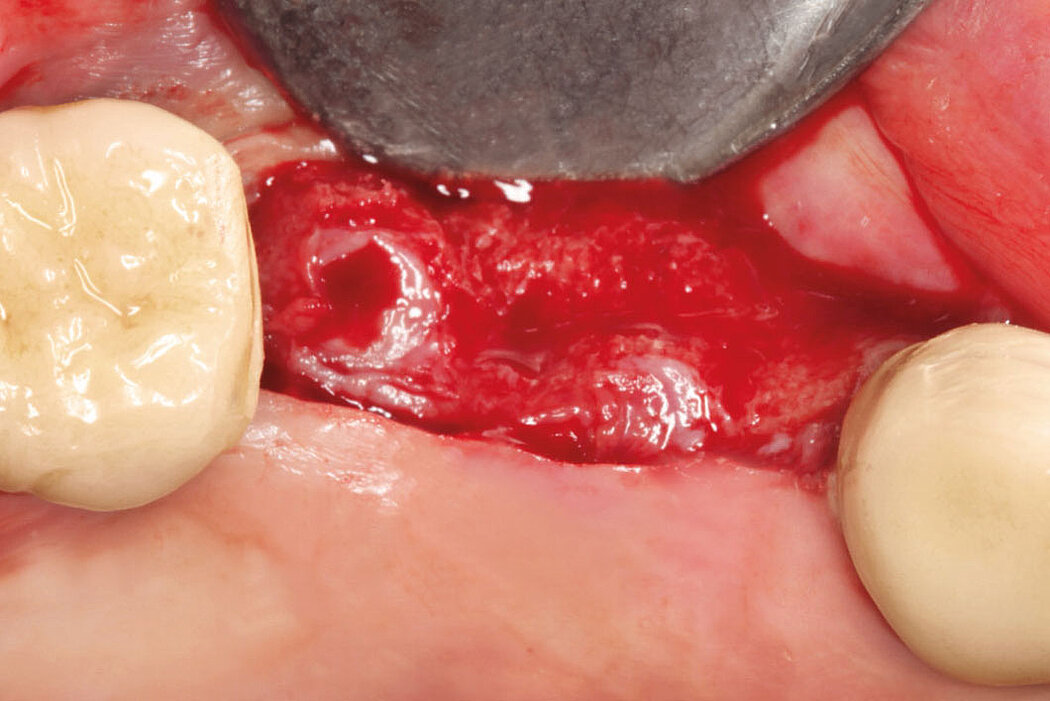
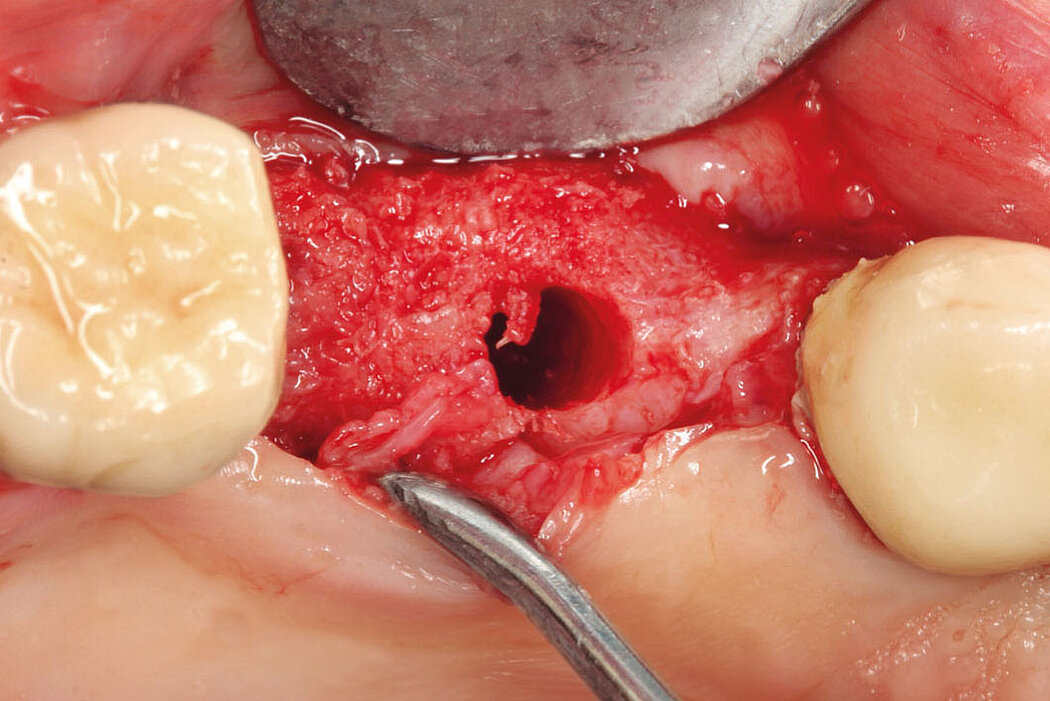
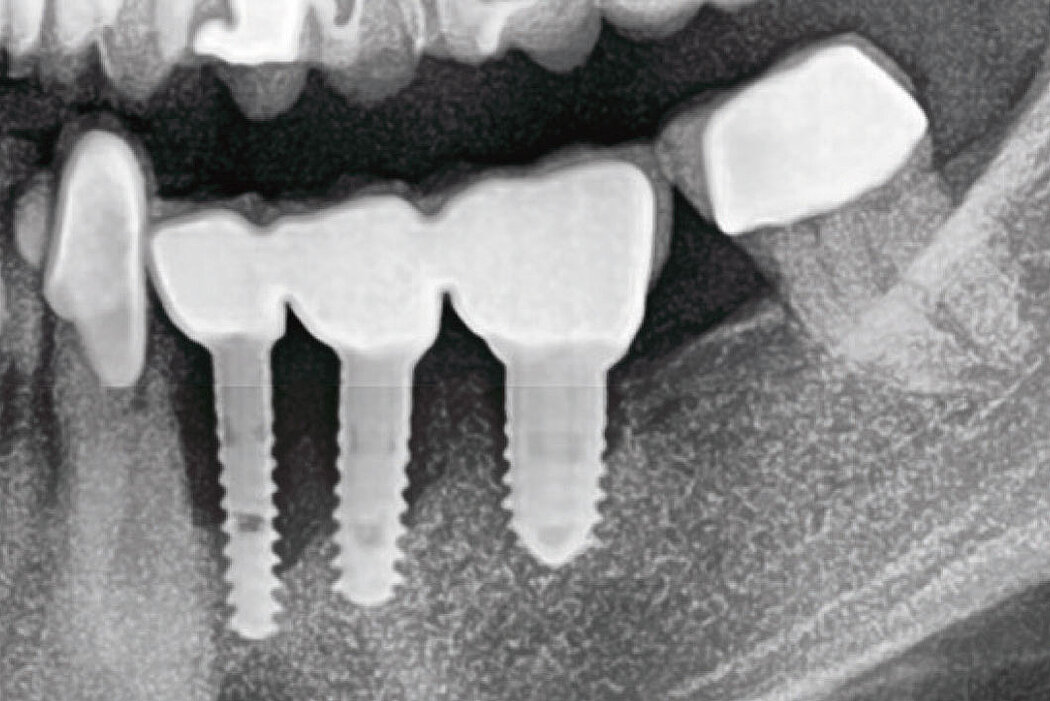
Die Akzeptanz der Patienten/innen für eine Re-Implantation ist sehr hoch, auch wenn die erneute Implantation häufig mit umfangreicheren augmentativen Maßnahmen einhergeht. Das gewählte Augmentationskonzept sollte sich dabei an der Defektklassifikation orientieren und damit auch das vorhandene Regenerationspotenzial berücksichtigen. So lassen sich knöcherne Defekte kleineren Umfangs mit der GBR-Technik (GBR=Guided Bone Regeneration) erfolgreich augmentieren.
Ein vorhersehbares Verfahren
Die GBR ist ein etabliertes und wissenschaftlich sehr gut dokumentiertes chirurgisches Verfahren, bei dem Knochenersatzmaterialien und Barrieremembranen verwendet werden, um die Knochenregeneration in Defekten zu unterstützen. Das ist unabhängig davon, ob Sie eine ein- oder zweizeitige Versorgung planen.
- Gomes GH et al. A systematic review and meta-analysis of the survival rate of implants placed in previously failed sites. Braz Oral Res. JHIP; KJ:eJO. (systematic review and meta-analysis)
- Grossman Y, Levin L. Success and survival of single dental implants placed in sites of previously failed implants. J Periodontol JHHO; OP(Q):INOH–INOL. (clinicial study)
- Oh SL et al. Survival of dental implants at sites after implant failure: A systematic review. J Prosthet Dent. JHJH Jan;IJK(I):ML–NH. (systematic review)
- Jemt T, Häger P. Early complete failures of fixed implant-supported prostheses in the edentulous maxilla: a K-year analysis of IO consecutive cluster failure patients. Clin Implant Dent Relat Res JHHN;P(J):OO–PN. (systematic review)
- Zhou W et al. Feasibility of Dental Implant Replacement in Failed Sites: A Systematic Review. Int J Oral Maxillofac Implants. JHIN May–Jun; KI(K):MKM–LM. (systematic review)
- Kim YK et al. Prognosis of the implants replaced after removal of failed dental implants. Oral Surg Oral Med Oral Pathol Oral Radiol Endod JHIH; IIH(K):JPI–JPN. (clinical study)
- Mardinger O et al. A retrospective analysis of replacing dental implants in previously failed sites. Oral Surg Oral Med Oral Pathol Oral Radiol JHIJ; IIL(K):JQH–JQK. (retrospective analysis)
- Kang DW et al. Repeated failure of implants at the same site: a retrospective clinical study. Maxillofac Plast Reconstr Surg. JHIQ;LI(I):JO. (clinical study)
- Maiorana C et al. Reduction of autogenous bone graft resorption by means of bio-oss coverage: a prospective study. Int J Periodontics Restorative Dent. JHHM;JM(I) :IQ–JM. (clinical study)
- Neto J. The positive effect of tenting screws for primary horizontal guided bone regeneration: A retrospective study based on cone-beam computed tomography data. Clin Oral Impl Res. JHJH;HH:I–IH.(clinical study)
- Stumpf et al. Die Umbrella-Technik zur Augmentation atrophierter Kieferkämme. Implantologie JHJH;JP(L):LHK–LIK. (clinical case series)
- Schlee M et al. Treatment of Peri-implantitis-Electrolytic Cleaning Versus Mechanical and Electrolytic Cleaning – A Randomized Controlled Clinical Trial-Six-Month Results. J Clin Med. JHIQ Nov O;P(II):IQHQ. (in vitro)
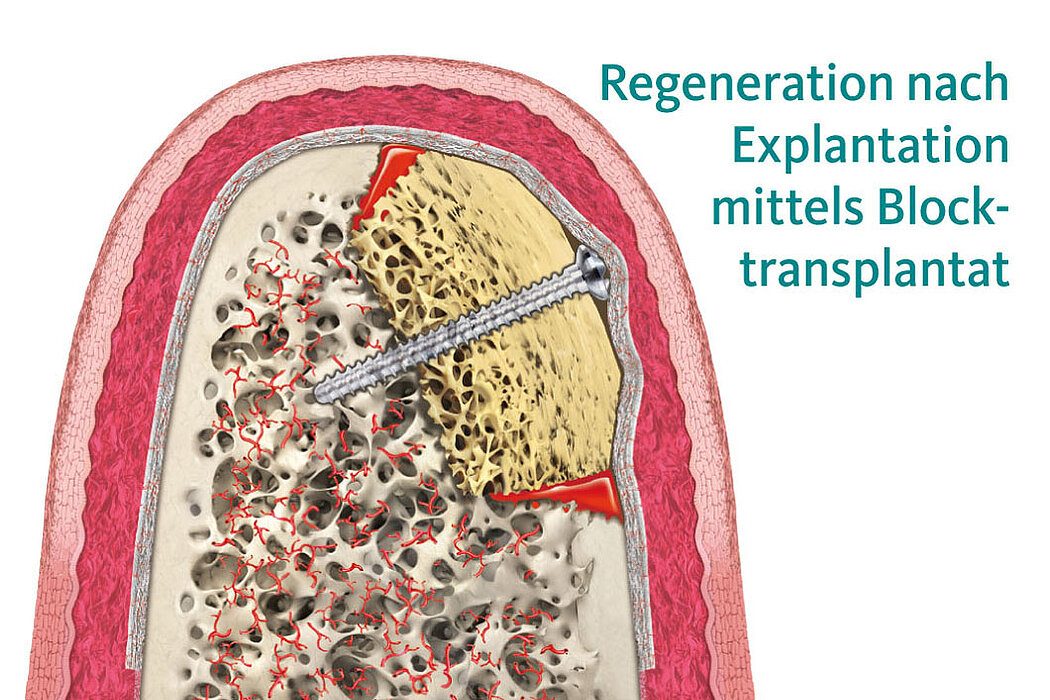
Die Rehabilitation komplexerer Knochendefekte ist eine der anspruchsvollsten Herausforderungen in der Augmentationschirurgie. Die Gründe für den hohen Schwierigkeitsgrad liegen unter anderem in dem Ausmaß des Kontaktes des Augmentats zum Lagerknochen sowie in der spannungsfreien Weichteildeckung.
Kompensation der Resorption von Knochenblocktransplantaten
Die Knochentransplantate können dazu sowohl extraoral (bspw. Beckenkamm) als auch intraoral (bspw. Linea obliqua) entnommen werden. Um Resorptionsprozessen vorzubeugen, hat sich eine Konturaugmentation mit Geistlich Bio-Oss® und Geistlich Bio-Gide® bewährt.9
Der Resorptionsschutz kann dabei sowohl direkt mit dem Einbringen des Knochentransplantates (einzeitig) durchgeführt werden, als auch zweizeitig zum Zeitpunkt der Implantation (Wall-Paper-Technik).
- Gomes GH et al. A systematic review and meta-analysis of the survival rate of implants placed in previously failed sites. Braz Oral Res. JHIP; KJ:eJO. (systematic review and meta-analysis)
- Grossman Y, Levin L. Success and survival of single dental implants placed in sites of previously failed implants. J Periodontol JHHO; OP(Q):INOH–INOL. (clinicial study)
- Oh SL et al. Survival of dental implants at sites after implant failure: A systematic review. J Prosthet Dent. JHJH Jan;IJK(I):ML–NH. (systematic review)
- Jemt T, Häger P. Early complete failures of fixed implant-supported prostheses in the edentulous maxilla: a K-year analysis of IO consecutive cluster failure patients. Clin Implant Dent Relat Res JHHN;P(J):OO–PN. (systematic review)
- Zhou W et al. Feasibility of Dental Implant Replacement in Failed Sites: A Systematic Review. Int J Oral Maxillofac Implants. JHIN May–Jun; KI(K):MKM–LM. (systematic review)
- Kim YK et al. Prognosis of the implants replaced after removal of failed dental implants. Oral Surg Oral Med Oral Pathol Oral Radiol Endod JHIH; IIH(K):JPI–JPN. (clinical study)
- Mardinger O et al. A retrospective analysis of replacing dental implants in previously failed sites. Oral Surg Oral Med Oral Pathol Oral Radiol JHIJ; IIL(K):JQH–JQK. (retrospective analysis)
- Kang DW et al. Repeated failure of implants at the same site: a retrospective clinical study. Maxillofac Plast Reconstr Surg. JHIQ;LI(I):JO. (clinical study)
- Maiorana C et al. Reduction of autogenous bone graft resorption by means of bio-oss coverage: a prospective study. Int J Periodontics Restorative Dent. JHHM;JM(I) :IQ–JM. (clinical study)
- Neto J. The positive effect of tenting screws for primary horizontal guided bone regeneration: A retrospective study based on cone-beam computed tomography data. Clin Oral Impl Res. JHJH;HH:I–IH.(clinical study)
- Stumpf et al. Die Umbrella-Technik zur Augmentation atrophierter Kieferkämme. Implantologie JHJH;JP(L):LHK–LIK. (clinical case series)
- Schlee M et al. Treatment of Peri-implantitis-Electrolytic Cleaning Versus Mechanical and Electrolytic Cleaning – A Randomized Controlled Clinical Trial-Six-Month Results. J Clin Med. JHIQ Nov O;P(II):IQHQ. (in vitro)
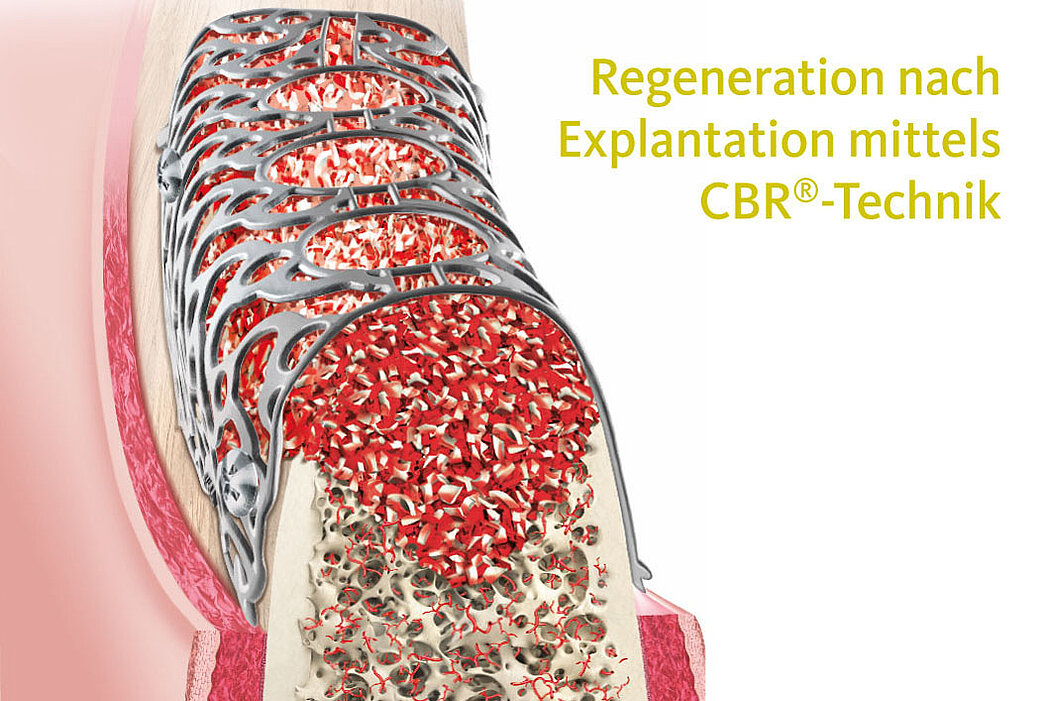
Ein vielversprechendes Therapiekonzept
Sehr ausgedehnte laterale und vertikale Kieferkammdefekte stellen die größte klinische Herausforderung bei der geplanten Implantattherapie dar. Ein vielversprechendes Therapiekonzept für die kaufunktionelle Rehabilitation komplexer Knochendefekte ist Yxoss CBR® – ein durch DVT-Daten erstelltes patientenindividuell angefertigtes Titangitter.
Hohe regenerative Potenz
Das Augmentationsmaterial braucht in den Fällen von größeren und komplexeren Augmentationen, insbesondere mit vertikaler Komponente, eine hohe regenerative Potenz, die durch Mischung von Geistlich Bio-Oss® und autologem Knochen erreicht werden kann.
Sicherstellung der Langzeitstabilität
Die Kombination des Titangitters mit Geistlich Bio-Oss® und Geistlich Bio-Gide® stellt ein zuverlässiges Konzeptzur Sicherstellung der Langzeitstabilität des Augmentats bei anspruchsvollen Defektgeometrien dar.
Yxoss CBR® classic und Yxoss CBR® protect – planbar, passgenau und volumenstabil
Die offene Struktur von Yxoss CBR® classic ermöglicht die periostale Vaskula-
risierung, die für die Knochenregeneration entscheidend ist. Es kann sich im apikalen Bereich die Entfernung des Titangitters aufgrund des Einwuchses von Weich- und Hartgewebe erschwert darstellen. Um dies zu verhindern, verfügt Yxoss CBR® protect im apikalen Bereich über eine engmaschige Struktur, die eine noch einfachere Entfernung ermöglicht.
Fallbilder mit freundlicher Genehmigung von Dr. Stephan Beuer MSc, PD Dr. Dr. Andres Stricker, PD Dr. Dr. Markus Schlee, Dr. Dr. Markus Tröltzsch, Dr. Florian Rathe MSc und PD Dr. Dr. Matthias Tröltzsch